弁膜症
はじめに
弁膜症と一言で言っても、‘どの弁’の‘どういう機能の異常なのか’を考えなくてはならず病態は様々です。
心不全のページでも詳しく説明しておりますが、弁膜症を放置し進行してしまうと最終的には心臓が負担に耐え切れなくなり心不全となります。
大学病院に勤めていると、最終的に心不全となり呼吸が苦しくなり救急車で心臓集中治療室に搬送され、そこで初めて弁膜症が発覚する方も珍しくありません。
早めに診断することができれば、適切にリスク管理や薬物治療を行い、心臓超音波検査を中心にフォローすることで手術やカテーテル治療を回避できるケースもあります。
基本的なイメージと解剖
心臓は右・左・上・下の計4つのお部屋に分かれております。上の部屋を‘心房’、下の部屋を‘心室’と表現し、それぞれ右心房・右心室・左心房・左心室という名前がついています。
左心室がすべての血液を受け取り、全身に血液を送り出す機能を担っており最も大事なポンプ室です。そのため一般の方が想像するいわゆる‘心臓’は左心室を指すことが多いと思います。
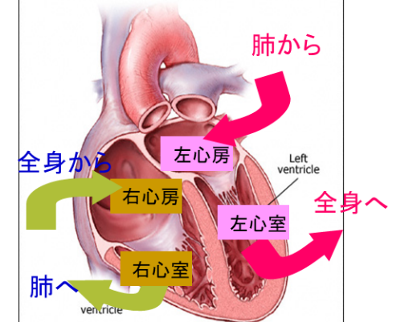
さて、心臓には4つのお部屋があり左心室は虚血性心疾患のページでも詳しく記載しておりますが大動脈へとつながります。
この4つの部屋と大動脈(肺動脈)の間を隔てている扉を‘弁’とよびます。弁は‘扉’の役割と‘逆流防止弁’の役割があります。
弁にはそれぞれ名前がついており、それぞれ❶大動脈弁(左心室と大動脈の間)、❷僧帽弁(左心房と左心室の間)、❸三尖弁(右心房と右心室の間)、❹肺動脈弁(右心室と肺動脈の間)。
さらに弁膜症として問題になってくる弁の異常は大きく分けて2つあり、①弁狭窄「弁が硬くカチカチとなり滑らかに開放できなくなる」、②弁逆流「弁がしっかりと閉じきらず、ジャバジャバと逆流してしまう=逆流防止弁の機能が破綻」
つまり4つの弁に2つの異常があるため弁膜症は8の病態に分類されることになります。
前述の通り一番大事な部屋である左心室を構成する❶大動脈弁と❷僧帽弁の異常は命に関わることが比較的多いため、この2つの弁を中心に説明していきます。
❶大動脈弁の基礎・異常
大動脈弁は3枚の‘花びら’で構成され、閉じた弁を上から覗くとベンツ車のマークのように見えます。左心室はポンプ室であることから最も分厚い心筋で囲まれています。
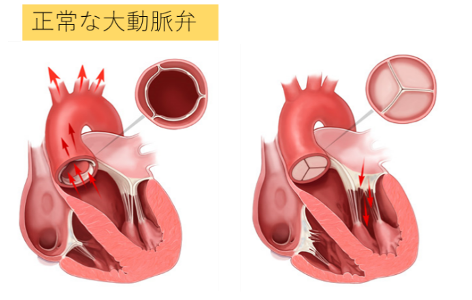
(Edwards社Hpより引用)
(左:収縮時=弁開口時 / 右:拡張時=弁閉鎖時)
つまり左心室の中の圧は100-160mmHg(血圧計でしめつけられて少し痛いくらいの圧)と非常に高く、血液は‘ビュービュー’と大動脈弁を通過して全身へ送り出されます。
1日に心臓は約10万回拍動するため、大動脈弁は10万回も開閉を繰り返し、その都度弁の中を‘ビュービュー’と早い血流が通過します。そのため当然ですが大動脈弁も徐々に劣化してしまうのです。
動脈硬化と聞くと血管がボロボロになっていくイメージが強いと思いますが、心臓や大動脈弁も血管の一部・延長であり硬く・傷ついていきます。
大動脈弁狭窄症
このように大動脈弁が徐々にカチカチになり石のように硬くなり開きづらくなる病態です。 おのずと、この病気は高齢の方で直面することになります。
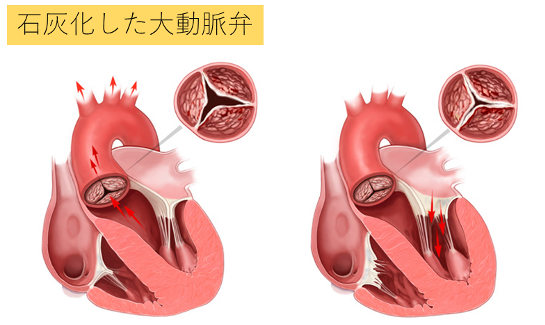
(Edwards社Hpより引用)
(左:収縮時=弁開口時 / 右:拡張時=弁閉鎖時)
狭くなった弁の中を血流が‘ビュービュー’と加速して通過する音が心雑音として診断されることもあります。
心臓の出口が硬くなると、左心室は普通のパワー(圧)では十分に血液を送れなくなるため、心筋は肥大し左心室には多大なストレスがかかります。
高齢で小柄な女性でもこの病気を抱えていると、心筋は20代の健康な男性の2倍近くも肥大していることも珍しくありません。(常に心筋が筋力トレーニングをしているようなイメージです。)
【症状】:突然死、失神、心不全(呼吸困難・浮腫)
怖い症状順に列記しましたが、心臓に多大なストレスがあるため怖い不整脈が出て死に至ることもあります。また、狭い弁を通らなくてはならないため十分に血流が送ることができず脳にも血流が不十分であれば失神に至ることもあります。
一番多いケースは息切れなど心臓のSOSが出ているものの、我慢してしまい最終的には心臓が疲弊し心不全となり入院を余儀なくされます。
心筋もいつまでも筋力トレーニングをできるわけではなく、ある時を境に‘バタンキュー’と今度は動きが鈍くなり(心収縮力が低下)、分厚い心筋も薄くペラペラの状態になってしまいます。この状態になってしまうと治療が難しくなることが多いです。
【診断】
診断するには心臓超音波検査が必須になります。これら4つの弁すべてを実際に観察でき、カラーモードにすることで逆流量も実際に確認できます。また、左心室の収縮力や4つの部屋のサイズ・心筋の分厚さもmm単位で計測が可能です。
赤ちゃんや妊婦さんでも行える全く害のない検査です。30分程度で心臓を観察できるため非常に有益な検査の一つです。
弁膜症の程度を小・中・大とエコーで評価もできるため、治療につなげることも経過をフォローすることもできます。
【治療】
基本的には高度大動脈弁狭窄症は最終的には新しい弁に入れ替える(置換術)ことを念頭に診療に当たります。
先ほどのエコー検査で程度が‘小’や‘中’程度であれば、血圧やコレステロールなど動脈硬化因子を厳格に管理した上で年に1-2回程度の心臓超音波検査でフォローしていく必要があります。
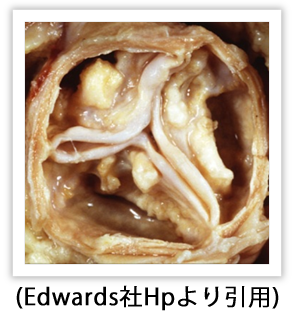
息切れなどの症状が出現し、エコー検査でも高度の大動脈弁狭窄症と診断された場合は大動脈弁置換術を検討しなければなりません。石のように硬くなった大動脈弁は薬や点滴では元のしなやかな綺麗な弁には戻ることができないためです。
方法としては昔から存在する外科的に開胸し、直接弁を入れ替える方法(外科的大動脈弁置換術)と2010年代に本邦でも行われるようになったカテーテルを用いた大動脈弁置換術(英語の頭文字を取って‘TAVI’と略されます。)
高齢で開胸・開心手術には耐えられないような方は現在ではTAVIが好ましいと考えられています。
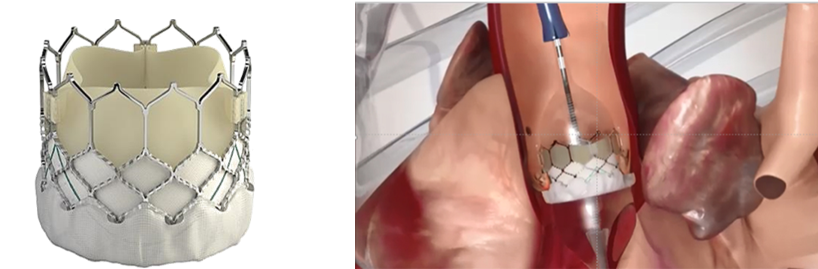
(Edwards社Hpより引用)
(左:TAVIで用いる弁, Edwards社Sapien 3という生体弁/ 右:留置時のイメージ)
❷僧帽弁の基礎・異常
僧帽弁は左房と左室を隔てる弁であり、左室が収縮して血液を大動脈弁側に送り出すときに左房に血液が逆流しないように防止する重要な役割を持ちます。
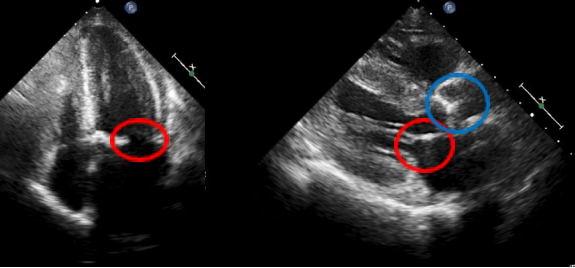
(心臓超音波検査の画像:赤丸→僧帽弁 / 青丸→大動脈弁)
大動脈弁は3枚から構成されているのに対し、僧帽弁は2枚から構成され、魚の口のように開閉します。
僧帽弁閉鎖不全症 (僧帽弁逆流症)
僧帽弁の異常で最も頻度が多いものとしては僧帽弁がしっかりと閉じ切らずに左室から左房側へ血液が逆流してしまう病態です。
一昔前はリウマチ熱による僧帽弁狭窄症も珍しくはありませんでしたが、現在はほとんど目にすることがなくなりました。
僧帽弁は腱索とよばれる靭帯のような‘ヒモ’で左室内側の心筋からつながっています。
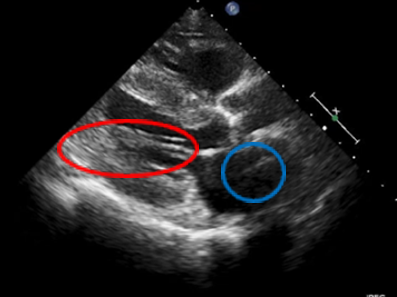
(赤丸→僧帽弁を固定する腱索 / 青丸→心房)
左室の収縮とともに腱索が伸び縮みをすることで弁の開閉を行っています。
そのため、心筋梗塞や心筋症により心筋の動きが低下した際は2次的に僧帽弁の逆流も増えてしまいます。
その他には心房系の不整脈や心不全により心房が大きく拡大することで心房の付け根に位置する僧帽弁の2枚の距離も広がり、物理的に閉まりきらなくなることもあります。
この場合は僧帽弁逆流が増加することで、‘心房はストレスをさらに受けて拡大してしまう→僧帽弁逆流が増加→心房拡大→僧帽弁逆流が増加→心房拡大…’と悪循環に至ります。
このような2次的な理由で僧帽弁逆流が生じている場合は心不全治療や根本的な不整脈の治療などで悪循環をブロックすることを目指します。
それでも高度な逆流が残存する場合は外科的弁膜症手術やカテーテル治療(Mitra Clip)も検討されます。
2次的な原因ではなく、腱索断裂などの僧帽弁そのものの異常による原因の場合は外科的に僧帽弁形成術・置換術などを考慮しなくてはならなくなります。
さいごに
弁膜症はあくまで構造の異常であり、心不全・不整脈・虚血性心疾患の有無などで総合的に解釈し診断・治療につなげることが重要です。
本文に幾度も登場した心臓超音波検査はとても重要な検査であるため、症状がある方は気兼ねなく受診し検査を受けてください。
文責:茂澤メディカルクリニック 循環器内科 茂澤 幸右


